Neurosciences/Le système nerveux périphérique
Le système nerveux périphérique regroupe un ensemble de nerfs, de ganglions et d'axones dispersé dans le corps humain. Il innerve la peau, les muscles, les organes internes, tout ce qui est sensible ou peut bouger. Dans ce chapitre, nous allons voir l'anatomie du système nerveux périphérique, et voir comment elle est corrélée à ses fonctions sensorielles et motrices.
Le système nerveux est surtout composé de nerfs, à savoir des regroupements d'axones, couplés à des ganglions. Les nerfs sortent du système nerveux central à deux niveaux : soit ils sont du cerveau, soit ils sortent de la moelle épinière. Et cela permet de faire la différence entre deux grands types de nerfs périphériques :
- les nerfs spinaux qui sortent de la moelle épinière ;
- les nerfs crâniens qui sortent directement du cerveau ou du tronc cérébral.
Les nerfs crâniens sont au nombre de 12. Ils sont nommés ainsi parce qu'ils servent essentiellement pour la sensibilité ou la motricité du visage, de la bouche, de la mâchoire, et du crâne. Ce qui explique qu'ils sortent directement du cerveau : ils n'ont pas besoin de faire un détour par la moelle épinière, c'est pour court d'innerver directement le visage en partant du cerveau. Les nerfs crâniens regroupent 3 nerfs purement sensoriels, 5 purement moteurs, et 4 mixtes.

Les nerfs spinaux, quant à eux, sont au nombre de 62, regroupés en 31 paires de nerfs spinaux, une paire par segment de la moelle épinière. Les nerfs spinaux se ramifient progressivement en plusieurs nerfs plus petits, qui s'entrelacent les uns avec les autres. Les entrelacement/rassemblement de nerfs forment ce qui s'appelle des plexus nerveux, des regroupements de plusieurs nerfs qui peuvent présenter des anastomoses (des échanges de fibres nerveuses entre nerfs). Il y a une séparation nette entre les plexus du système nerveux moteur et ceux du système nerveux autonome, comme nous le verrons plus bas.

Outre les nerfs, il faut aussi parler des ganglions périphériques. Pour simplifier, il n'existe que deux types de ganglions : les ganglions sensoriels et les ganglions autonomes. Il n'existe pas de ganglion moteur somatique, que ce soit pour les nerfs crâniens ou spinaux. Les motoneurones somatiques sont dans la moelle épinière, ils émettent des axones qui innervent directement les muscles, sans relai par un ganglion. nous verrons les ganglions sensoriels et sympathiques dans la suite du cours.
Le système nerveux périphérique est principalement composé de nerfs et de ganglions. Mais l'anatomie du système nerveux périphérique ne se résume pas à un inventaire des nerfs et des ganglions. Il existe quelques subdivisions anatomiques qui permettent de classer les nerfs et les ganglions suivant leur fonction, de mieux comprendre comment est architecturé le système nerveux périphérique. Nous verrons les nerfs crâniens dans un chapitre à part, aussi nous allons nous concentrer sur les nerfs spinaux et leurs dérivés dans ce qui suit.
- Avant toute chose, nous allons beaucoup utiliser l'abréviation SNP pour parler du Système Nerveux Périphérique, afin de fortement simplifier l'écriture. Nous utiliserons aussi l'abréviation SNC pour le Système Nerveux Central.
Les subdivisions du système nerveux périphérique
[modifier | modifier le wikicode]Le SNP peut être subdivisé de plusieurs manières. Le critère le plus simple sépare les axones sensoriels des axones moteurs. Mais il n'y a pas de séparation stricte entre nerfs moteurs et sensoriels dans le SNP. Beaucoup de nerfs sont dits mixtes, à savoir qu'ils contiennent des axones moteurs et sensoriels, certes séparés à l'intérieur du nerf. La séparation sensorielle/motrice est purement conceptuelle, pas anatomique. Aussi, d'autres subdivisions existent.
La subdivision fonctionnelle
[modifier | modifier le wikicode]Comme dit plus haut, le SNP est conceptuellement subdivisé en un sous-système sensoriel et un sous-système moteur. Le système nerveux moteur est lui séparé en deux sous-systèmes distincts, appelés système somatique et autonome.
- Le système somatique commande les muscles pour produire des mouvements volontaires, ainsi que pour garder l'équilibre. Les motoneurones de ce système se trouvent dans le tronc cérébral et la moelle épinière.
- Le système nerveux autonome commande les organes internes, comme le foie, le cœur, les poumons, etc. Plus précisément, il commande les muscles dits lisses qui ne sont pas en charge des mouvements volontaires (et aussi certaines glandes).
- Le système nerveux entérique est une subdivision parfois séparée du système autonome, qui est lié au système digestif et qui aura droit à sa propre section plus bas.
Le système sensoriel est lui subdivisé en plusieurs sous-systèmes :
- Le système sensoriel spécial gère la vision, le gout, l'odorat, l'audition et l'équilibre. Les sens en question sont regroupés sous le terme de sens spéciaux. Ils sont regroupés car ils disposent d'un organe dédié : l’œil, l'oreille, la langue, le tissu olfactif dans le nez. A l'opposé, le sens du toucher et les sens associés n'ont pas d'organe, mais utilisent des récepteurs dispersés dans tout le corps. Il est le fait de quelques nerfs crâniens dédiés.
- Le système sensoriel somatique transmet les sensations conscientes. Par sensations conscientes, on veut parler du toucher, mais aussi de la douleur et de quelques autres sensations. Il passe à travers la moelle épinière et les nerfs crâniens.
- Le système nerveux viscéral transmet les sensations inconscientes, liées au fonctionnement des organes internes. Il est relié aux organes de l'abdomen et du thorax, et monitore en permanence la tension artérielle, l'état du tube digestif, etc. Il passe lui aussi à travers la moelle épinière et les nerfs crâniens.
L'intuition veut que l'on parle séparément des systèmes moteur, sensoriel, autonome et entériques. Mais dans les faits, ce n'est pas la manière idéale d'aborder l'anatomie du système nerveux périphérique. Un point bloquant est le fait que de nombreux nerfs sont des nerfs mixtes, ce qui fait qu'il y a un certain mélange entre système nerveux moteur et sensoriel. De plus, les nerfs mélangent souvent motricité somatique et sympathiques, voire parasympathique. Une autre manière de faire est de séparer ce qui a trait aux nerfs crâniens et spinaux. Les nerfs spinaux sont en effet des nerfs mixtes, qui mélangent axones sensoriels, somatiques et sympathiques. Le système parasympathique est lui pris en charge par les nerfs crâniens et quelques nerfs spinaux dans le bas du dos.
La séparation entre système somatique et viscéral
[modifier | modifier le wikicode]Une autre subdivision, bien plus intéressante, est la séparation entre un système somatique et un système viscéral. Le système somatique innerve quant à lui la peau et les muscles. Il contient aussi bien un système sensoriel qu'un système moteur. Le sous-système sensoriel contient tous les récepteurs sensoriels de la peau, qui permettent de capter des signaux comme le toucher, la douleur, la température de la peau, etc. Il contient aussi les récepteurs sensoriels dispersés dans les muscles, qui mesurent la position des membres, l'étirement des muscles, etc. Le système nerveux moteur correspond aux axones des motoneurones qui innervent les muscles.
Le système nerveux viscéral innerve les organes internes, ainsi que les organes des sens. Si on met de côté les organes des yeux, de la langue et de l'oreille interne, il innerve surtout les organes internes comme le cœur, les poumons, le rein, le système digestif, la vessie, etc. Il innerve aussi les vaisseaux sanguins. Intuitivement, le système viscéral correspond au système nerveux autonome. Mais dans les faits, ce n'est pas parfaitement le cas. Le système viscéral contient effectivement une portion motrice, qui correspond approximativement au système nerveux autonome. Mais il contient aussi des axones sensoriels.
Les organes internes sont en effet pourvu de sensibilité, ils peuvent capter des signaux sensoriels et les envoyer au cerveau par l'intermédiaire du SNP. Les sensations sont souvent inconscientes. Par exemple, divers ganglions situés dans la carotide et l'aorte mesurent en permanence le taux d'oxygène et de CO2 du sang, afin de réguler la respiration. Dans un autre registre, , le tube digestif est remplit de récepteurs pour mesurer le remplissage du tube digestif, avec par exemple des récepteurs à l'étirement dans la paroi de l'estomac. Mais les organes internes peuvent aussi capter des sensations conscientes, notamment la douleur. Ce qui explique que l'on peut avoir mal au ventre, qu'un infarctus du myocarde fait très mal, etc.
La sensibilité viscérale a une organisation anatomique assez complexe, comme on le verra dans la suite du chapitre. Une partie passe par le nerf vague, le reste fait un relai à la fois dans les nerfs splanchniques et les ganglions sensoriels/sympathiques ! Mais cela deviendra plus clair dans ce qui suit.
La séparation anatomique entre système nerveux somatique et viscéral
[modifier | modifier le wikicode]La séparation entre SN somatique et SN viscéral a une correspondance anatomique, bien qu'elle soit imparfaite. Les nerfs et ganglions du système viscéral sont partiellement séparés de ceux du système somatique. Disons qu'en sortie de la molle épinière, les nerfs sont séparés en nerfs sensoriels et nerfs moteurs. Mais ils entrent dans un système d'aiguillage qui redistribue les axones selon qu'ils sont à destination d'un organe ou non. Le système d’aiguillage se situe pas loin de la moelle épinière et convertit des nerfs sensoriels/moteurs en nerfs somatiques/viscéraux. Le système nerveux viscéral est situé après ce système d'aiguillage et regroupe divers ganglions dit sympathiques, ainsi que des nerfs splanchniques dédiés.
Les nerfs spinaux et les racines spinales
[modifier | modifier le wikicode]
Nous allons voir le SNP en partant du système nerveux central et allons nous éloigner progressivement pour nous rapprocher de la peau, des muscles et organes. Les nerfs sortent du système nerveux central à deux niveaux : soit ils sont du cerveau, soit ils sortent de la moelle épinière.
Un segment de la moelle épinière émet un nerf sensoriel et un nerf moteur, qui sont appelés des racines spinales. La racine dorsale est le nerf sensoriel, alors que la racine ventrale est le nerf moteur (rappelons que les cornes dorsales et ventrales sont respectivement sensorielles et motrices). La racine dorsale nait du niveau d'un ganglion spinal, ce qui fait que ces ganglions sont aussi appelés des ganglions des racines dorsales. Il s'agit d'un ganglion purement sensoriel, qui prend en charge à la fois la sensibilité somatique et la sensibilité viscérale, qu'elles soient conscientes ou inconscientes. Il n'y a pas encore de séparation entre système viscéral et somatique à ce stade.

Les racines spinales fusionnent pour former des nerfs spinaux, des nerfs mixtes. Pour un segment de la moelle épinière est associé à un nerf spinal, qui est formé par fusion entre la racine spinale sensorielle et la racine spinale motrice. En s'éloignant de la moelle épinière, les nerfs spinaux se divisent en trois branches : une branche principale et deux autres ramifications appelées rameaux gris et blancs qui font partie du système nerveux sympathique. Les rameaux gris et blancs sont des nerfs du système nerveux autonome et viscéral, les autres ramifications sont liés au système nerveux somatique (sensoriel ou moteur).

Les rameaux gris/blancs sont là où se séparent le système nerveux autonome/viscéral du système somatique moteur/sensoriel. Nous le verrons plus tard, car nous devons décrire le système viscéral et le système somatique avant de voir comment s'effectue la répartition des axones. Pour résumer, la moelle épinière émet deux nerfs : un nerf sensoriel et un nerf moteur. Les deux nerfs fusionnent et leurs ramifications se séparent en des nerfs/ramifications somatiques/viscérales. La motricité somatique et les sensations somatiques sont regroupées dans un nerf spinal, puis redistribuées au reste du corps. A l'inverse, les sensations viscérales sont regroupées avec les fibres sortant des rameaux gris/blancs.
Le système nerveux somatique (sensoriel et moteur)
[modifier | modifier le wikicode]Plus en aval du nerf spinal, la branche principale se subdivise alors en deux : un nerf dorsal qui innerve le dos, et un nerf ventral qui innerve le devant du corps. Puis, ces deux nerfs se ramifient progressivement en nerfs plus petits. Certaines ramifications vont cependant se rassembler pour former des plexus nerveux, sortes de regroupements de plusieurs nerfs qui peuvent présenter des anastomoses (des échanges de fibres nerveuses entre nerfs).

Les plexus provenant de la branche principale sont les plexus spinaux, qui sont à opposer aux plexus du système nerveux autonome. Les quatre principaux correspondent plus ou moins aux plexus formés par les nerfs cervicaux, lombaires et autres subdivisions de la moelle épinière, si ce n'est qu'il n'y a pas de plexus thoracique.
- Le plexus cervical regroupe les nerfs spinaux C1 à C4 et non l'ensemble des nerfs cervicaux contrairement à ce que son nom peut nous faire croire.
- Le plexus brachial regroupe les autres nerfs cervicaux C5 - C8 et le nerf T1.
- Les trois plexus lombo-sacrés :
- Le plexus lombaire regroupe les nerfs lombaires L1 à L5.
- Le plexus sacral regroupe les nerfs L4 à L5 (pas d'erreur, ces nerfs appartiennent à plusieurs plexus) et les nerfs sacrés de S1 à S3.
- Le plexus coccygien nait des nerfs sacrés S4 et S5, ainsi que du nerf coxygéal.

Les différents plexus innervent des muscles différents, et des zones de la peau assez différentes. Pour la motricité, il n'y a pas de lien évident entre muscles innervé et nerfs spinal, les plexus nerveux mélangent bien les axones moteurs. Mais pour les axones sensoriels, il y a une relation assez intéressante entre l'entrée et la sortie des plexus. Un nerf spinal va innerver, par l'intermédiaire des plexus nerveux, une partie du corps bien précise. La zone du corps desservie par un nerf spinal est appelé son dermatome.
Le schéma suivant montre les dermatomes qui sont liés à la moelle épinière. Vous remarquerez que tout le corps est recouvert par un dermatome, à l'exception du visage. La raison est que la sensibilité du visage est gérée par des nerfs crâniens, qui sortent du cerveau et innervent le visage sans passer par la moelle épinière. L'arrière du crâne est recouvert par un dermatome de la moelle épinière. Les nerfs qui sortent des cervicales 1, 2 et 3 s'occupent de l'arrière de la tête.

Une connaissance de ces dermatomes est très utile pour déterminer la localisation d'une lésion de la moelle épinière : on sait que si tel segment de la moelle épinière est touché, alors la sensibilité sera bloquée pour les dermatomes qui correspondent à ce segment (ainsi que les suivants dans l'ordre de numérotation).
Le système nerveux sympathique/viscéral
[modifier | modifier le wikicode]Le système nerveux viscéral nait après les rameaux gris et blancs. En théorie, il regroupe le système sensoriel viscéral, le système sympathique et le parasympathique. Mais dans les faits, le système parasympathique est clairement séparé du reste du système nerveux viscéral. En comparaison, les axones sensoriels viscéraux et les axones sympathiques font souvent un bout de chemin ensemble, ils passent dans les mêmes nerfs, passent par les mêmes ganglions, etc. La seule différence étant que les axones sensoriels viscéraux font synapse dans des ganglions différents des axones sympathiques. La séparation anatomique claire entre système viscéral au sens strict et système parasympathique fait qu'on les verra séparément et dans deux sections à part.
Parmi les nombreux nerfs du corps humain, il y a des nerfs dédiés au système viscéral : les nerfs splanchniques. Ils sont dédiés à l'innervation sympathique/parasympathique du corps. Il y en a 5 : le nerf cardiopulmonaire, les nerfs splanchniques thoracique, lombaire, cervical et sacré. Les quatre premiers sont des nerfs sympathiques, alors que le dernier est un nerf parasympathique. Il faut aussi citer le nerf vague, qui est cependant partiellement moteur, partiellement sympathique et partiellement parasympathique. Le nerf vague est une exception à la séparation entre nerfs somatiques et nerfs viscéraux, dans le sens où il s'occupe de l'innervation motrice somatique du larynx, en plus de l'innervation viscérale parasympathique.
Les ganglions du système viscéral appartiennent au système nerveux sympathique, ce qui fait qu'ils sont appelés des ganglions sympathiques. Les ganglions sympathiques sont appelés sympathiques, mais ils gèrent aussi la transmission des sensations viscérales. Les ganglions sympathiques ne contiennent que des motoneurones sympathiques. Les ganglions sympathiques sont tous dans le corps, et il se classent en deux types.

Les principaux sont les ganglions paravertébraux. Ils sont très proches de la moelle épinière et lui sont directement adjacents. Ils sont reliés entre eux et forment une sorte de chaine verticale de ganglions, parallèle à la moelle épinière. Il existe deux chaines de ce genre : une à gauche de la moelle épinière et l’autre à sa droite. Ces deux chaines sont appelées des troncs sympathiques.
En plus des ganglions paravertébraux, il y a aussi quelques ganglions prévertébraux dispersés dans le corps, éloignés de la moelle épinière. Les trois ganglions prévertébraux principaux sont le ganglion cœliaque, le ganglion mésentérique supérieur, et le ganglion mésentérique inférieur. Ils innervent l’abdomen en général, mais plus précisément le tube digestif, la glande surrénale, les vaisseaux sanguins de l'abdomen, le système urinaire et reproducteur.
Les ganglions para-vertébraux contiennent les motoneurones du système nerveux sympathique et sont le point de départ des nerfs sympathiques. Les ganglions paravertébraux sont un premier relai par lequel presque tous les nerfs sympathiques passent. Ils sont la source d'axones, qui se regroupent pour donner les nerfs splanchnique sympathiques. Tous les nerfs splanchniques sont sympathiques, à l'exception du nerf splanchnique pelvien, qui est parasympathique et sort directement de la moelle épinière.
Les nerfs splanchniques sympathiques peuvent faire synapse avec un ganglion pré-vertébral, ou simplement se innerver les plexus autonomes. Pour ce qui est de l'innervation de la tête et du crâne, des yeux, des glandes salivaires, de la bouche : il y a juste un ganglion paravertébral. Pareil pour l'innervation sympathique du larynx et du cœur. Mais pour les autres nerfs sympathiques, il y a un second relai par un ganglion prévertébral.

Les ganglions émettent un grand nombre de nerfs qui innervent tout l'abdomen, et si s'interconnectent entre eux. Le résultat est un réseaux de nerfs très intriqués, dont les branches s’entremêlent. Le tout donne plusieurs plexus nerveux autonomes, qu'il serait inutile de lister ici. Il existe par exemple un plexus cardiaque, qui prend en charge l'innervation du cœur. Il y a aussi d'autres plexus appartiennent au système nerveux entérique, une sous-portion du système nerveux autonome spécialisée pour l'intestin et le tube digestif.

Le plus gros est le plexus cœliaque, autrefois appelé le plexus solaire, situé dans l'abdomen. Il se subdivise en un grand nombre de plexus et de nerfs, qui innervent presque tous les organes de l'abdomen : estomac, foie, pancréas, rate, vésicule biliaire, intestin, colon, et même les ovaires et testicules. Il reçoit des afférences en provenance du nerf vague et des nerfs splanchiques du système nerveux sympathique. Il appartient au système nerveux autonome.
Le système d'aiguillage des nerfs spinaux
[modifier | modifier le wikicode]Maintenant, voyons comment fonctionne le système d'aiguillage mentionné plus haut, qui redistribue les axones entre les systèmes somatique et viscéral. Reprenons au niveau du nerf spinal, au niveau de la division en rameaux gris et blancs. Les rameaux gris et blancs font partie du système nerveux sympathique, mais servent aussi de relai pour la sensibilité viscérale. le schéma suivant illustre comment les axones se redistribuent entre les rameaux gris/blancs et la branche principale du nerf spinal. Les axones somatiques partent dans la branche principale du nerf spinal, qu'ils soient sensoriels ou moteurs, les rameaux gris et blancs sont spécialisés pour les axones viscéraux et sympathiques.
Les axones moteurs sympathiques passent par les rameaux blancs et entrent dans un ganglion paravertébral. De là, ils ont plusieurs chemins possibles. La premier est le plus simple : ils passent dans un nerf sympathique et font synapse dans un ganglion pré-vertébral. Dans le second cas, ils redescendent le long du tronc sympathique, en passant au ganglion para-vertébral immédiatement en-dessous, voire deux-trois vertèbres en-dessous. Enfin, une dernière trajectoire ressort du ganglion para-vertébral par le rameaux blanc, pour retourner dans le nerf spinal. En somme, quelques efférences sympathiques ressortent par la branche principale. Elles font exception à la règle : branche principale pour le système somatique, rameaux gris/blanc pour le système sympathique.
Les axones sensoriels somatiques passent directement du nerf sensoriel à la branche principale du nerf spinal. Mais les axones viscéraux suivent un chemin totalement différent. Il y a deux possibilités, mais elles passent par l'intermédiaire des rameaux gris et blancs. La première possibilité est que l'axone viscéral rentre dans un ganglion para-vertébral et en ressort aussitôt. Il rentre par le rameaux gris et ressort par le rameau blanc, puis rentre dans le nerf sensoriel spinal. L'autre possibilité est qu'il remonte le long d'un nerf splanchnique sympathique, passe par un ganglion para-vertébral, pour rentrer dans un nerf spinal sensoriel et enfin dans la moelle épinière.

Les axones sensoriels viscéraux traversent les ganglions sympathiques, ce qui fait que le terme sympathique est trompeur, on aurait mieux fait de les appeler ganglions viscéraux. Quand on dit que les axones sensoriels traversent les ganglions sympathiques, c'est à dire qu'ils ne font pas synapse dans ces ganglions. Et cela vaut aussi même s'il passe par un ganglion prévertébral.

Il faut noter que ce système d'aiguillage est peut-être le responsable de l'existence ce que qui s'appelle les douleurs projetées. Il s'agit de douleurs qui sont ressenties loin de l'endroit réellement douloureux. Un exemple est celui de la douleur de l'infarctus du myocarde, qui irradie parfois dans l'épaule ou le cou, alors que c'est le cœur qui souffre. La raison à cela est mal comprise, mais elle implique sans doute une connexion entre les axones viscéraux et les axones somatiques au niveau d'une racine dorsale.
Peu importe que ce soit lié à un défaut de cablâge, ou à une autre raison, le système nerveux confond des sensations viscérales avec des douleurs somatiques et projette la douleur sur le dermatome considéré. Il y a un lien entre l'organe souffrant et le dermatome douloureux. Voici où se situent les douleurs projetées :

Le système nerveux parasympathique
[modifier | modifier le wikicode]Après avoir vu les systèmes somatique et sympathique, passons maintenant au système nerveux parasympathique. Nous aurez certainement remarqué que le système sympathique passe par les nerfs spinaux, mais qu'aucun nerf crânien n'est concerné. Hé bien c'est presque l'inverse pour le système parasympathique, qui passe par les nerfs crâniens, avec une exception avec le nerf pelvique. Il y a des nerfs crâniens sensoriels, purement moteurs, dont certains avec une innervation parasympathique, mais pas d'innervation sympathique. A l'inverse, les nerfs spinaux ont une innervation sympathique, mais aucune parasympathique.
L'innervation parasympathique passe parfois par un ganglion autonome, parfois non. Les nerfs craniens sortent du cerveau, mais font relai dans un ganglion parasympathique des nerfs crâniens. Il y a quatre ganglions parasympathiques nommés ganglion ciliaire, pterygopalatine, otique, et submandibulaire. Il y a cependant une exception avec le nerf vague, le seul à innerver le corps, qui n'a pas de ganglion périphérique associé. Le nerf pelvique innerve directement l'organe innervé, sans passer par un ganglion.
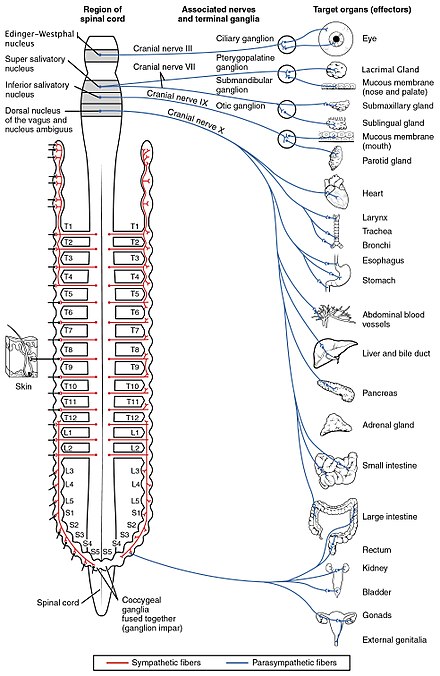
Les fibres sympathiques sortent toutes de la moelle épinière au niveau des vertèbres thoraciques et lombaires, alors que les axones parasympathiques sortent soit d'un nerf crânien, soit de la portion sacrée de la moelle épinière. En conséquence, le système sympathique est parfois appelé le système thoracolombaire, alors le système parasympathique et appelé le système cranio-sacré. Les points de sortie de chaque fibre autonome sont illustrées ci-contre.

Le syndrome neurogène périphérique
[modifier | modifier le wikicode]Le système nerveux périphérique peut être atteint par des maladies diverses, ce qui entraine des troubles aux symptômes variés. Si on met de côté les troubles liés à une atteinte du système nerveux autonome, les symptômes principaux sont des troubles sensitifs et des troubles moteurs. Pour ce qui est des troubles moteurs, on observe surtout une faiblesse musculaire, voire une paralysie. Pour les troubles sensitifs, on observe des douleurs, ou au contraire une anesthésie, mais aussi des sensations de fourmillement ou de picotement appelées paresthésies. L'ensemble de ces symptômes forme ce qu'on appelle le syndrome neurogène périphérique.
Les symptômes moteurs périphériques
[modifier | modifier le wikicode]Dans le détail, les troubles moteurs observés se résument en un déficit moteur permanent. Il s'observe n'importe où, suivant la localisation des lésions, mais s'il s'exprime généralement en priorité sur les extrémités. Il entraine une baisse du tonus musculaire (une hypotonie), une faiblesse musculaire, d'intensité variable. Dans les cas graves, qui sont plus fréquents qu'on peut le penser, cela peut aller jusqu’à la paralysie. Il provient d'une baisse de l'innervation du muscle par les motoneurones, dont les axones meurent et n'innervent plus le muscle.
En raison de la perte d'innervation neurale, le muscle n'est plus sollicité et tend à s'atrophier, ce qui entraine une fonte musculaire, une amyotrophie. Mais elle ne s'observe pas dans les premières phases de l'atteinte, vu que le muscle met du temps à fondre : ce n'est qu'une fois que le déficit moteur est bien installé qu'on observe une perte musculaire. En tout cas, une fois installée, l'amyotrophie réduit encore plus la force musculaire et semble, au moins en apparence, aggraver le déficit moteur. Pour donner un ordre de grandeur très approximatif, rarement respecté tel quel dans la réalité, on peut dire que l'amyotrophie démarre environ 3 semaines après le début du déficit moteur. Du moins, c'est le cas si le déficit moteur est suffisamment intense.
Moins fréquemment, on observe des fasciculations, de petites contractions musculaires, très rapides, indolores et involontaires. Elles ne concernent qu'une seule unité motrice, qu'un seul fascicule, d'où leur nom de "fasciculation". Leur cause est la survenue spontanée d'un potentiel d'action dans un motoneurone, qui entraine la contraction d'une seule unité motrice. On peut en observer chez les sujets sains, mais elles sont alors très rares. Elles deviennent cependant plus fréquentes en cas d'atteinte du système nerveux périphérique, et dans quelques atteintes de la moelle épinière. Leur présence en nombre pathologique signe le plus souvent une atteinte périphérique, mais elles ne sont pas systématiques. Beaucoup de patients avec une atteinte périphérique n'ont pas de fasciculations.
Enfin, on observe parfois une disparition de certains réflexes, notamment les réflexes ostéo-tendineux. Ces réflexes permettent à un muscle étiré de garder son état de contraction, en luttant contre son étirement. Quand on étire un muscle, un réflexe favorise la contraction de muscle et l'étirement du muscle antagoniste. Par exemple, l’étirement d'un muscle fléchisseur (qui plie un membre) entrainera par réflexe : la contraction du fléchisseur, l'étirement du muscle extenseur associé (le muscle qui sert à étendre le membre associé au fléchisseur). On verra dans quelques chapitres que ces réflexes sont présents pour tous les muscles et impliquent un circuit neuronal qui passe par la moelle épinière. Si les axones de ce circuit réflexe prennent naissance dans la moelle épinière, ils en sortent et font techniquement partie du système nerveux périphérique.
Les symptômes sensitifs périphériques
[modifier | modifier le wikicode]Dans le syndrome neurogène périphérique, les troubles sensitifs sont souvent les premiers à apparaitre, avant les troubles moteurs, bien que ce ne soit pas systématique. Pour simplifier, les sensations tactiles sont touchées, que ce soit pour le toucher, la sensation de la température, la douleur, etc. On peut observer une disparation des sensations, ou alors l'apparition de sensations anormales. Ces symptômes sont causés par l'atteinte du système nerveux somatique, à savoir celui qui transmet les sensations conscientes au cerveau.
Le premier symptôme est souvent une anesthésie, à savoir la disparition des sensations sur une partie du corps. Toutes les sensations sont touchées : sur la partie touchée, le patient ne ressent plus ni le toucher, ni la douleur, ni le chaud ou le froid.
Un autre symptôme possible est l'apparition de sensations anormales, appelées paresthésies. Ce sont des sensations de fourmillement ou de picotement, parfois des décharges électriques, des engourdissements.
Enfin, on peut aussi observer l'apparition de douleurs. Par exemple, certains patients ressentent des sensations de brulure sur la zone touchée. Suivant la zone du nerf touché, on distingue deux types de douleurs périphériques. Les douleurs tronculaires touchent l'extrémité des nerfs. Elles touchent les mains ou les pieds et s’arrêtent au poignet ou à la cheville. À l'inverse, les douleurs radiculaires prennent naissance à l'endroit où les nerfs sortent de la moelle épinière (la racine des nerfs). Elles font mal sur l'ensemble d'un membre, bien au-delà des mains ou des pieds.
Les symptômes et syndromes du système nerveux autonome
[modifier | modifier le wikicode]L'atteinte du système nerveux autonome entraine divers symptômes, qui ne sont pas tout à fait moteurs ou sensitifs. Ils sont assez nombreux, car le système nerveux autonome est impliqué dans de nombreuses fonctions neurologiques et corporelles : digestion, rythme cardiaque, pression artérielle, respiration, sexualité, etc. Pour résumer, la plupart des fonctions impliquant la survie sont touchées quand le système nerveux autonome dysfonctionne complètement.
Les symptômes périphériques autonomes
[modifier | modifier le wikicode]Pour ce qui est du syndrome neurogène périphérique, on peut observer les symptômes suivants.
En premier lieu, on peut voir des troubles dans la régulation du flux sanguin. Les vaisseaux sanguins sont soit trop dilatés, soit trop contractés, ce qui entraine ce qu'on appelle des symptômes vasomoteurs périphériques. La peau peut devenir rouge par augmentation du flux sanguin local, de la même manière que quand on a trop chaud, ou au contraire très pâle si le flux sanguin diminue, comme quand on a trop froid. On peut observer un œdème local si le flux sanguin est trop élevé : l'eau quitte les vaisseaux et s'accumule localement. On peut aussi observer une cyanose, c'est à dire une coloration violette de la peau, causée par une accumulation de sang, ou au contraire par un flux sanguin trop faible. Plus rarement, la régulation du flux sanguin échoue dans tout le corps, si l'atteinte touche tout le système nerveux périphérique. On observe alors des problèmes de tension artérielle, qui est soit trop faible, soit trop forte. On peut notamment observe une hypotension orthostatique, à savoir une baisse de tension quand le patient se lève soudainement.
En second lieu, on peut observer une réduction de la transpiration, cette dernière étant commandée par le système nerveux autonome. En cas de réduction de la transpiration, la peau peut devenir complètement squameuse, sèche. Les patients touchés, qui ne transpirent plus bien, ne peuvent plus évacuer la chaleur sur la zone touchée. Si les déficits sont localisés, la zone touchée est ressentie plus chaude que le reste du corps. Quand tout le corps est touché, cela peut entrainer une mauvaise résistance à la chaleur, qui peut se traduire par une augmentation de la température corporelle modérée.
En troisième lieu, on peut observer des troubles sphinctériens. Les troubles urinaires touchent surtout la vessie, soit qu'elle ne se vide plus, soit qu'elle se vide trop souvent. On peut ainsi observer une incontinence urinaire, ou au contraire une rétention urinaire (inverse de l'incontinence). Rétention et incontinence urinaires sont problématiques au quotidien, mais la rétention urinaire fait que les urines stagnant dans la vessie, ce qui permet le développement de pathogènes et l'apparition d'infections. Les hommes peuvent aussi avoir des troubles de l'érection et/ou des troubles de l'éjaculation, en plus des troubles de la miction.
En quatrième lieu, on peut observer des troubles digestifs, que ce soit des diarrhées, de la constipation, des vomissements, des nausées, une paralysie gastrique, etc. Le cas le plus courant est une constipation chronique, très importante.
Enfin, on peut aussi observer des troubles respiratoires, bien plus inquiétants, quand les nerfs qui innervent les muscles respiratoires sont touchés.
Les syndromes particuliers (syndrome de Horner)
[modifier | modifier le wikicode]
Le syndrome de Horner, ou encore syndrome de Claude-Bernard-Horner, est un syndrome périphérique particulier qui touche l’œil et son pourtour. Il apparait quand les fibres périphériques sympathiques qui innervent l’œil sont lésées, ce qui entraine des symptômes principalement oculaires. Les causes peuvent être multiples, certaines provenant du système nerveux périphérique, d'autres du système nerveux central : tumeur, traumatisme, maladie, AVC, autre, mais les symptômes sont toujours les mêmes.
Il est caractérisé par plusieurs symptômes : une chute des paupières, une contraction des pupilles, un enfoncement de l’œil dans l'orbite, une dilatation des vaisseaux sanguins proches, et une absence de transpiration. Ces cinq symptômes principaux sont aussi appelés, respectivement : ptosis, myosis, énophtalmie, vasodilatation et anhydrose.
Les neuropathies périphériques
[modifier | modifier le wikicode]Les maladies des nerfs périphériques sont regroupées sous le terme ombrelle de neuropathies périphériques. Elles peuvent toucher aussi bien le système sensoriel que le système moteur, parfois les deux. Elles causent des déficits divers : paralysie ou faiblesse musculaire en cas d'atteinte d'un nerf moteur, pertes de sensations et/ou picotements pour un nerf sensoriel, problèmes du système nerveux autonome pour les nerfs autonomes. Dans les trois cas, ces troubles ne sont pas spécifiques aux atteintes périphériques : des lésions du système nerveux central peuvent causer des paralysies ou des paresthésies. Cependant, les signes tels des troubles des sphincters de la vessie ou de l'intestin sont généralement absents (ce sont des symptômes typiques d'une atteinte de la moelle épinière), de même qu'une atteinte de certains réflexes (signe de Babinski).
Les classifications des neuropathies sont très nombreuses, complexes, difficiles à comprendre et à assimiler. Aussi, cette section se contente des bases et parle des maladies les plus courantes. Dans les grandes lignes, on peut regrouper les polyneuropathies périphériques suivant l'endroit où le neurone est atteint. On distingue ainsi trois cas : celui où le corps cellulaire est touché, celui où c'est l'axone qui est coupé, et enfin celui où la gaine de myéline est atteinte. Ces trois cas ont reçu des noms différents : on parle de neuronopathie pour 'atteinte du neurone proprement dit, de myelonopathie si c'est la gaine de myéline, et enfin de neuropathie distale si c'est l’axone qui est coupé. Dans le dernier cas, rappelons que distal signifie "éloigné du corps", sous-entendu du corps du neurone. Cette classification a une importance, car les trois types précédents n'ont pas le même pronostic. En effet, comme on le verra dans le chapitre dédié, les processus de régénération du système nerveux périphériques peuvent compenser certains types de lésions, mais pas d'autres. Pour le résumer rapidement, la gaine de myéline se régénère assez rapidement, les axones se régénèrent plus lentement, mais les neurones morts ne sont pas remplacés. La récupération est donc la plus rapide pour les myélinopathies (quelques semaines, quelques mois), plus lente pour les neuropathies distales (quelques mois, quelques années), et presque nulle pour les neuronopathies.
Une autre classification distingue deux grandes classes : celles qui sont liées à une inflammation, celles qui sont innées, et celles d'origine métabolique/toxique. Les premières sont souvent liées à une maladie auto-immune, où le système immunitaire s'attaque aux nerfs périphériques. C'est surtout la gaine de myéline qui est attaquée par le système immunitaire, ce qui fait que ces maladies sont démyélinisantes. À l'opposé, les maladies innées sont d'origine génétique et touchent les neurones eux-même, plus rarement la gaine de myéline seule. Cela ressemble aux deux types de maladies démyélinisantes vues dans le chapitre sur l'influx nerveux : d'un côté les leucodystrophies innées, de l’autre les maladies auto-immunes démyélinisantes. Enfin, il faut citer les maladies métaboliques et les intoxications chroniques, comme la neuropathie périphérique alcoolique ou d'autres maladies métaboliques qui causent des dégâts aux nerfs. Cette classification a son importance pour ce qui est des traitements proposés. Du fait de leur mécanisme d'apparition, les neuropathies démyélinisantes inflammatoires se soignent avec des traitements immunosuppresseurs et des anti-inflammatoires (des corticoïdes, généralement). Par contre, les neuropathies génétiques sont plus difficiles à soigner et elles demandent soit un traitement qui compense le manque d'une enzyme, soit une thérapie génique.
Les deux classifications précédentes ont des liens assez forts. Par exemple, les myélonopathies correspondent aux neuropathies auto-immunes, les neuronopathies aux neuropathies innées et les autres aux maladies métaboliques (carences, autres).
Les neuropathies périphériques distales
[modifier | modifier le wikicode]Les neuropathies périphériques distales sont causées par une atteinte des axones, à leur extrémité. Leur principale caractéristique est qu'elles se manifestent d'abord sur les axones les plus longs, avant de se propager aux axones plus courts. Les symptômes commencent donc par apparaître au niveau du pied, avant de toucher les mains et le bas des jambes, pour ensuite se propager sur les avant-bras, puis le reste du corps. Les premiers symptômes à apparaître sont à la fois sensitifs et moteurs, puis des troubles autonomes peuvent apparaître par la suite, du moins si la maladie perdure. Elles sont causées le plus souvent par une atteinte toxique, par des médicaments ou l'alcool, ou par une atteinte métabolique, comme le diabète ou une carence en vitamines.
La plus fréquente est la neuropathie diabétique, une atteinte du système nerveux périphérique qui fait suite à un diabète.
La poly-neuropathie toxique alcoolique est aussi malheureusement fréquente, la seconde en termes de fréquence après la neuropathie diabétique. Elle est causée par la toxicité de l'alcool, ainsi que par les carences vitaminiques induites par une forte consommation d'alcool. Elle s'installe progressivement, lentement, durant une phase de plusieurs semaines ou plusieurs mois. Les symptômes sensitifs sont prédominants, mais on peut observer une faiblesse musculaire et plus rarement des troubles autonomiques. Elle se soigne par une réduction de la consommation d'alcool, voire une abstinence, couplée à un traitement des carences vitaminiques.
Les neuropathies induites par des médicaments sont aussi assez courantes.
Citons enfin les neuropathies distales induites par le SIDA ou quelques rares infections, celles induites par des vascularites (inflammation des vaisseaux sanguins), ou celles causées par d'autres mécanismes.
Les neuropathies périphériques démyélinisantes
[modifier | modifier le wikicode]Les neuropathies périphériques démyélinisantes proviennent d'une démyélinisation d'un ou de plusieurs nerfs périphériques. La cause de l'atteinte de la myéline est systématiquement une inflammation, qui est d'origine auto-immune dans la plupart des cas, mais pas toujours. Elles se soignent toutes de la même manière, à savoir avec des traitements anti-inflammatoires et des immunosuppresseurs. Le traitement anti-inflammatoire de première intention est généralement l'utilisation de corticoïdes, avec quelques exceptions. On peut distinguer beaucoup de neuropathies périphériques démyélinisantes, mais on peut distinguer les maladies aiguës qui surviennent rapidement et évoluent favorablement, des maladies chroniques qui s'installent dans la durée et perdurent.
La neuropathie périphérique la plus commune est le syndrome de Guillain-Barré. C'est une neuropathie aiguë, à savoir qu'elle apparaît rapidement en quelques jours et qui évolue souvent favorablement en laissant peu de séquelles. Ses symptômes sont généralement une faiblesse musculaire/paralysie, couplée à des paresthésies, voire une absence de sensations sur une partie du corps (généralement les mains et les pieds). Précisons que la faiblesse musculaire/paralysie peut toucher les muscles respiratoires et/ou le système nerveux autonome, ce qui engage le pronostic vital ! Aussi, bien que les patients récupèrent souvent, il ne faut pas considérer ce syndrome comme bénin. Elle survient généralement après un évènement dit précurseur, par exemple suite à une vaccination (rare) ou une infection (plus fréquent). Pour donner un exemple, elle survient dans près de 2/3 des cas après une gastro-entérite à Campylobacter jejuni ou suite à une infection à cytomégalovirus. Beaucoup plus rarement, ce syndrome peut survenir suite à une vaccination contre la grippe. Au passage, la grippe elle-même peut entraîner l'apparition d'un syndrome de Guillain-Barré, même sans vaccination préalable. On estime que pour 100.000 sujets grippés, environ 4 déclareront le syndrome, et seule une extrême minorité en gardera des séquelles. Le risque est d'ailleurs supérieur d'avoir ce syndrome suite à la grippe qu'après le vaccin, et même ceux qui ont déjà eu ce syndrome suite à une grippe n'ont pas de contre-indication pour le vaccin. Environ 85% des patients récupèrent totalement en 6 à 12 mois, les autres gardent des séquelles plus ou moins graves.
Le syndrome de Guillain-Barré est un syndrome aigu, qui se résorbe dans la plupart des cas. Mais d'autres neuropathies périphériques démyélinisantes sont chroniques, soit parce qu'elles s'installent progressivement, soit qu'elles démarrent par un syndrome aigu qui perdure. Il en existe un grand nombre, qui sont regroupées dans ce qu'on appelle les Polyneuropathies Inflammatoires Démyélinisantes Chroniques (PIDC). Elles ont pour points communs d'être à la fois sensitives et motrices (les nerfs moteurs sont autant touchés que les nerfs sensitifs), acquises, démyélinisantes, d'origine inflammatoire et/ou auto-immune. Elles sont assez rares, à peine 5% des neuropathies, et 10-20% des neuropathies chroniques, ce qui correspond à quelques centaines de cas nouveaux chaque année. Elles touchent généralement les quatre membres et de manière symétrique, avec une atteinte motrice prédominante. La classification de ces PIDC est assez complexe, avec de nombreux types de maladies et de syndromes, dont la description est assez difficile, aussi je ne la détaillerais pas ici.
Les neuropathies périphériques héréditaires
[modifier | modifier le wikicode]Les neuropathies héréditaires sensimotrices sont des maladies innées qui altèrent à la fois les systèmes moteur et sensoriel. Les nerfs sont soit hypertrophiés avec paradoxalement une démyélinisation, soit complètement atrophiés. Les nerfs périphériques ne se développent pas correctement et ils meurent tous assez rapidement et se régénèrent peu, voire pas du tout.
Les maladies de ce type qui sont les plus connues sont de loi les maladies de Charcot-Thooth, qui regroupent quelques maladies génétiques qui dégradent la motricité et les sensations. Il en existe trois types principaux, qui se manifestent par des symptômes assez similaires. Le patient perd progressivement sa motricité : une faiblesse musculaire évolue progressivement et ses muscles fondent, s'atrophient. En même temps, les sensations du toucher et de la température disparaissent progressivement.
Les neuropathies héréditaires sensorielles et autonomiques (HSAN : Hereditary Sensory Autonomic Neuropathies) regroupent un ensemble de maladies génétiques qui altèrent à la fois le système nerveux autonome et le système somatique sensoriel. Il en existe plusieurs types, cinq étant reconnus à ce jour, qui se distinguent par leur symptomatologie et leur origine génétique. Elles débutent généralement lors de l'enfance, plus rarement lors de l'adolescence. Elles touchent préférentiellement les jambes et les pieds, mais évoluent pour toucher les bras/mains, voire le reste du corps. Toutes se manifestent par une insensibilité à la douleur, couplée à divers symptômes du système nerveux autonome, ce qui fait que nous en reparlerons dans le chapitre sur la douleur.
