Neurosciences/La motricité digestive
Il va de soi que le fonctionnement du tube digestif est très important pour l'homéostasie. Aussi, nous allons aborder la motricité digestive. Celle-ci a de nombreuses différence avec la motricité volontaire, ce qui fait qu'elle mérite son propre chapitre. La motricité de l'estomac et de l'intestin sont sous le contrôle du système nerveux entérique, avec une faible participation du système nerveux central. Dans ce chapitre, nous allons étudier la neurogastroentérologie, une discipline qui étudie le système nerveux entérique et cherche à comprendre comment le cerveau et le tube digestif interagissent.
Le système nerveux entérique
[modifier | modifier le wikicode]Le système nerveux entérique est une subdivision du système nerveux répartie dans le tube digestif. On le trouve plus précisément dans l’œsophage, l'estomac, l'intestin. Il est composé de ganglions répartis dans tout le tube digestif et contient un grand nombre de neurones. On estime que ce système nerveux comprend entre 200 et 600 millions de neurones, ce qui lui vaut le nom abusif de "deuxième cerveau". Cependant, les fonctions du système nerveux entérique et du cerveau sont loin d'être comparables. Le système nerveux entérique ne fait que commander quelques réflexes indépendamment de la moelle épinière ou du cerveau. Précisément, il commande des réflexes qui vont de la sécrétion de mucus ou de substances chimiques dans l'intestin à la commande du flux sanguin du tube digestif en passant par la motricité intestinale.

Pour rappel, le tube digestif est un tissu composé de plusieurs couches.
|
Les récepteurs sensoriels
[modifier | modifier le wikicode]L'intestin contient de nombreux neurones sensoriels, qui captent l'état de l'intestin. Ils mesurent le pH intestinal, la quantité de nutriments absorbés, l'état de contraction du tube digestif et bien d'autres choses. Les neurones sensoriels émettent ensuite des éfférences en direction du cerveau et du reste du système nerveux entérique.
| Type de récepteur sensoriel | Localisation (quelle couche) | Stimulus excitateurs |
|---|---|---|
| Mécanorécepteurs | Muqueuse, séreuse et musculeuse |
|
| Chémorécepteurs | Muqueuse (seul endroit en contact avec les aliments) |
|
| Thermorécepteurs | Muqueuse et séreuse |
|
| Récepteurs polymodaux | Muqueuse |
|
Les plexus entériques
[modifier | modifier le wikicode]
Le système nerveux entérique est surtout composé de plusieurs filets de ganglions, appelés plexus entériques. Les deux plexus principaux portent le nom de plexus submuqueux de Meissner et plexus myentérique de Auerbach. Ceux-ci sont localisés à des endroits différents dans l'épaisseur du tube digestif. Le plexus myentérique se trouve dans la couche musculaire, ce qui trahit son rôle dans les contractions du tube digestif. Sans lui, le tube digestif ne pourrait se contracter et les aliments ne progresseraient pas dans le tube digestif. L'autre plexus est situé dans la couche submuqueuse, où il y commande les sécrétions gastro-intestinales et le flux sanguin.
 |
 |
Ces deux plexus communiquent entre eux ainsi qu'avec le cerveau, les communications cerveau-plexus entériques allant dans les deux sens. Les récepteurs sensoriels entériques innervent les deux plexus entériques et permettent l'implémentation de certains circuits réflexes. Les deux plexus communiquent entre eux, la communication inter-plexus étant importante dans le fonctionnement de certains réflexes. D'autres éfférences vont en direction du cerveau, afin de rendre compte de l'état du tube digestif. Ce qui explique que l'on peut avoir des douleurs abdominales, des ballonnements et bien d'autres sensations désagréables comme une sensation de ventre plein. Le cerveau va, en retour, innerver le tube digestif.

L'innervation cérébrale du système nerveux entérique
[modifier | modifier le wikicode]Outre les réflexes locaux, le système nerveux entérique est commandé par le cerveau, par l'intermédiaire du système nerveux autonome. Et par système nerveux autonome, on veut dire les systèmes nerveux sympathique et parasympathique. L'innervation (para)sympathique touche aussi bien les deux plexus que le tube digestif lui-même, ce qui fait qu'il agit à la fois sur la contraction des muscles digestifs et sur les sécrétions digestives.
Le système sympathique a une action inhibitrice sur la motricité digestive et les sécrétions, ce qui contraste avec son action excitatrice sur les autres organes. À contrario, le système parasympathique augmente la motricité digestive et les sécrétions digestives. Dit autrement, le système parasympathique favorise la digestion alors que le système sympathique la met en veilleuse. L'afférence parasympathique principale est le nerf vague, qui commande la motricité du tube digestif sur une bonne partie de sa longueur. Précisons que le système nerveux entérique peut fonctionner indépendamment du cerveau : une lésion du nerf vague laisse la motricité intestinale ou gastrique intacte.

La motricité digestive
[modifier | modifier le wikicode]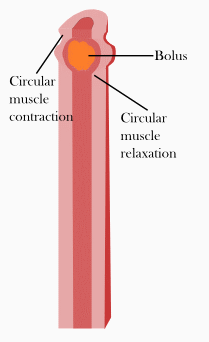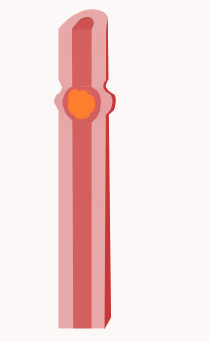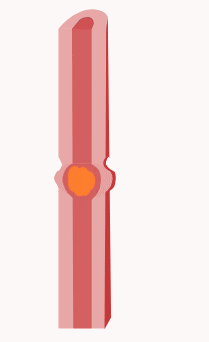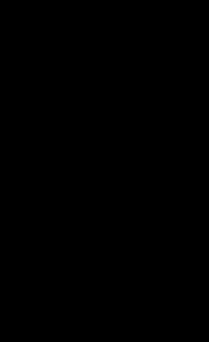
Comme dit plus haut, le système nerveux entérique est responsable de la motricité digestive, bien que ce ne soit pas sa seule fonction. On pourrait croire que la motricité digestive n'est pas uniforme : on voit mal l'estomac bouger de la même manière que l'intestin. Mais en réalité, les mouvements gastriques, œsophagiens et intestinaux sont assez similaires. Dans les grandes lignes, on peut distinguer deux types de mouvements : les mouvements qui coupent et malaxent la nourriture et ceux qui la font avancer dans le tube digestif. Les mouvements qui coupent la nourriture sont appelés des mouvements de segmentation. Ils sont surtout courants dans l'intestin, rares dans l'estomac et inexistants dans l’œsophage. Les mouvements qui font progresser la nourriture portent le nom de péristaltisme.
La motricité digestive réflexe est gouvernée par une sorte de pacemaker, localisé dans des cellules bien précises de l'intestin : les cellules interstitielles de Cajal. Elles génèrent un rythme électrique de 5 à 15 millivolts, dont la fréquence varie selon la localisation : environ 3 à 5 cycles par minutes pour l'estomac, plus d'une dizaine dans le duodénum. Ce rythme se propage sur toute la longueur de l'intestin, formant une sorte d'onde électrique appelée onde lente. Il ne s'agit pas d'un potentiel d'action, mais d'une variation de potentiel de repos périodiques (qui survient à intervalle régulier). Elle se propage d'une cellule musculaire à la suivante par l'intermédiaire d'un équivalent musculaire des synapses électriques - des jonctions communicantes - qui connectent les cellules musculaires entre elles. L'onde lente ne déclenche pas de contraction musculaire par elle-même, mais pré-active et sensibilise les muscles intestinaux. Pour qu'il y ait contraction, le système nerveux entérique doit agir sur les cellules de la couche musculaire, afin de les pré-activer. Lorsque l'onde lente passe sur les cellules pré-activées, elle déclenche une contraction musculaire péristaltique qui déplace le bol alimentaire. Sans pré-activation par le système nerveux entérique, l'onde lente ne déclenche pas la moindre contraction, mais laisse le muscle intestinal tel qu'il est.
L'activation du système nerveux entérique peut être le fait d'un réflexe ou d'une activation provenant du système nerveux central. Le péristaltisme réflexe est surtout prédominant dans l’œsophage et l'intestin, le cas de l'estomac étant un peu à part. Dans l’œsophage et l'intestin, le péristaltisme est un acte réflexe commandé par des mécano-récepteurs de la muqueuse. Ces mécano-récepteurs détectent la tension dans la paroi intestinale, causée par un gonflement de l'intestin lié à une trop grande accumulation de matière. Ils vont alors émettre des potentiels d'action en direction du plexus myentérique, pour déclencher un mouvement péristaltique. L'estomac est dans un cas similaire, si ce n'est que l’intensité de ses contractions est commandée par le nerf vague et les nerfs du plexus cœliaque sympathique. Ce n'est donc pas un réflexe "pur", vu qu'il est modulé par des afférences centrales. Les noyaux qui commandent la motricité gastrique sont situés dans le tronc cérébral, alors que l'intestin n'a pas besoin de commande pour son péristaltisme réflexe.
La motricité digestive en-dehors des repas
[modifier | modifier le wikicode]En-dehors des repas, l'activité électrique du système digestif est assez stéréotypée : elle est constituée de trois phases qui se répètent de manière cyclique. Chaque cycle est ce qu'on appelle un complexe moteur migrant.
- Repos : La première phase est composée uniquement d'ondes lentes. On peut la voir comme une phase de repos, durant laquelle la motricité digestive est minimale, voire nulle, et le tonus musculaire est assez stable. Elle dure entre une demi-heure et une heure.
- Segmentation : La seconde phase se caractérise par des ondes lentes interrompues aléatoirement par des bouffées de potentiels d'action de courte durée. La motricité digestive varie de manière intermittente : l'état de repos à ondes lentes est régulièrement interrompu par des phases de contraction rapides et désorganisées. Ces contractions sont des mouvements de segmentations, qui servent à mélanger le contenu du tube digestif, à le casser et le briser en morceaux plus petits. Ils ne se propagent pas le long du tube digestif et restent localisés là où ils sont initiés.
- Péristaltisme : La troisième phase a une activité électrique plus régulière, avec une succession rythmique d'ondes lentes et des bouffées de potentiels d'actions. Elle dure environ 10 minutes et est parfois signalée par des borborygmes ou des bruits bizarres. Durant cette phase, le tube digestif a régulièrement des bouffées de contractions, qui durent durant quelques secondes/minutes. Ces bouffées visent à faire progresser les aliments dans le tube digestif et sont donc des mouvements de péristaltisme.
| Mouvements | Propagation le long du tube digestif | Durée | |
|---|---|---|---|
| Phase I | Aucun/repos | Entre une heure et une demi-heure | |
| Phase II | Segmentation | Non, mouvements localisés | Entre une heure et une demi-heure |
| Phase III | Péristaltisme | Oui, onde qui se propage (ondes lentes) | 10 minutes |
Les maladies de la motricité digestive nerveuse
[modifier | modifier le wikicode]Les troubles de la motricité intestinale sont rarement d'origine nerveuse, alors que les troubles de la motricité gastrique peuvent provenir d'une lésion des nerfs stomacaux. Dans les grandes lignes, on peut distinguer deux troubles principaux de la motricité : la maladie de Hirschsprung et la gastroparésie.
La gastroparésie est une simple paralysie gastrique, causée par un dysfonctionnement des nerfs stomacaux. Vu que l'estomac n'a pas de circuits réflexes lui permettant de conserver un péristaltisme autonome suffisant, toute lésion de ces nerfs fait que l'estomac est paralysé. La gastroparésie est le plus souvent une conséquence d'un diabète ou d'une intervention chirurgicale à l'estomac. Elle se traduit par une perte d'appétit, des nausées et/ou vomissements, parfois accompagnés d'un reflux ou d'autres troubles dyspeptiques. Le seul traitement consiste en l'absorption de médicaments prokinétiques, qui accélèrent la motricité gastrique autonome. Ces médicaments sont le plus souvent des antagonistes de la dopamine, des neuroleptiques ou des antiémétiques du style domperidone ou metoclopramine.
La maladie de Hirschsprung est causée par une absence de formation du système nerveux entérique au niveau du colon. Cette absence n'est pas forcément présente sur toute la longueur du colon, mais est généralement circonscrite à un segment plus ou moins long du colon. Ce segment sans ganglions nerveux est contracté en permanence et ne laisse pas passer la nourriture (ou ce qu'il en reste). Dans le cas le plus courant (80% des cas), seul le colon terminal et le rectum n'ont pas de système nerveux entérique. Les cas où tout le colon est touché sont beaucoup plus rares (5% des cas), les autres cas étant plus fréquents. Cette maladie se traduit surtout par de la constipation, des diarrhées, des douleurs, possiblement des vomissements et d'autres symptômes qui font penser à une occlusion intestinale.
Le réflexe de vomissement
[modifier | modifier le wikicode]Comme dit plus haut, le système nerveux entérique possède de nombreux réflexes. La plupart d'entre eux sont purement internes, dans le sens où le cerveau n'a pas d'influence sur ceux-ci, ou alors cette influence est trop faible pour se faire sentir. Mais d'autres sont des réflexes commandés par le cerveau. On fait ainsi la différence entre réflexes digestifs courts et longs. Certains de ces réflexes sont relativement complexes, comme peuvent l'être les réflexes de vomissement ou de déglutition. Le plus intéressant à décrire est de loin le réflexe de vomissement, son étude donnant de nombreux indices quant au fonctionnement des antiémétiques. Le vomissement est un réflexe assez ancien du point de vue évolutif, de nombreux animaux pouvant vomir. Il s'agit d'un réflexe long, à savoir qu'il est commandé par le cerveau, les voies réflexes passant par le système nerveux central.
L'anatomie du circuit du vomissement
[modifier | modifier le wikicode]Les stimulus qui peuvent déclencher un vomissement sont très divers, ce qui trahit la complexité du circuit nerveux du vomissement. Le stimulus émétique le plus évident est tout simplement un stimulus irritant le tube digestif, que ce soit une inflammation de l'intestin ou de l'estomac. Un autre stimulus tout aussi évident est simplement une stimulation de l'oreille interne : cela explique le mal de mer et les nausées et vomissements causés par des vertiges. Il en est de même pour les problèmes au niveau des bronches ou de la gorge, qui peuvent faire vomir. Par exemple, on peut vomir quand on a trop toussé ou que l'on met son doigt bien profond dans la gorge. Enfin, les toxines présentes dans le sang peuvent aussi déclencher des vomissements, ce qui explique que certains poisons/médicaments ou des intoxications alimentaires peuvent faire vomir. Moins évident est l'influence des émotions ou des odeurs sur la sensation de nausée, mais force est de constater que toute sensation de dégout peut faire vomir, de même qu'une peur intense. Comme on le voit, ces nombreux stimulus doivent correspondre à autant de voies réflexes sensorielles.
Pour simplifier, il existe une aire cérébrale qui déclenche les vomissements. Ce centre du vomissement est localisé dans le tronc cérébral, vraisemblablement dans le noyau du tractus solitaire, bien que sa position ne soit pas bien connue. On suppose qu'il est localisé pas trop loin de la formation réticulée. Ce centre émet des axones moteurs en direction de l'estomac et du système nerveux entérique de manière générale : il innerve aussi bien l'estomac que l'œsophage et une partie de l'intestin grêle.
Les afférences sensorielles ont des sources diverses : oreille interne, arbre bronchique, gorge, tube digestif, et une structure chémosensible appelée l'area postema. L'afférence principale est de loin l'area postrema, une aire cérébrale directement au contact du sang qui est donc située en dehors de la barrière hémato-encéphalique (c'est un organe circumventriculaire). Elle capte les toxines qui circulent dans le sang et avertit le centre du vomissement quand la quantité de toxine circulante devient dangereuse. Le vomissement induit permet à l'organisme de se purger des toxines en question.
Les autres afférences innervent directement le centre du vomissement pour l'informer que le tube digestif, l'organe vestibulaire ou les bronches/la gorge fonctionne mal, le cerveau pouvant alors déclencher un vomissement ou des nausées. Enfin, le cortex cérébral innerve le centre du vomissement, ce qui explique qu'une émotion forte, comme la peur ou le dégout, peut faire vomir.
Les anti-émétiques et neurotransmetteurs du vomissement
[modifier | modifier le wikicode]Fait intéressant, le centre du vomissement et l'area postrema sont sensibles à des neurotransmetteurs différents, comme l'indique le tableau situé plus bas. Le centre du vomissement est surtout sensible à l'acétylcholine, alors que l'area postrema est surtout sensible à la dopamine et la sérotonine. Il n'est donc pas étonnant que la majorité des anti-émétiques connus soient des anti-cholinergiques, des anti-histaminiques, des anti-sérotoninergiques ou des anti-dopaminergiques.
| Aire cérébrale ou afférence | Neurotransmetteurs/récepteurs |
|---|---|
| Centre du vomissement |
|
| Area postrema |
|
| Voies digestives |
|
| Appareil vestibulaire |
|
Les antiémétiques "généraux" les plus anciens sont des anti-cholinergiques, comme la scopolamine ou l'atropine. La plupart d'entre eux sont des inhibiteurs des récepteurs muscariniques (acétylcholine). On suppose qu'ils agissent directement sur le centre du vomissement, en inhibant son activité. Ce qui explique leur efficacité sur les vomissements, quel que soit leurs causes (à quelques exceptions près). Par exemple, ils agissent aussi bien sur les vomissements causés par des troubles digestifs que pour le mal des transports et les nausées de vertige. Les anti-cholinergiques sont aujourd'hui interdits en auto-médication et ne sont disponibles que sur ordonnance. Ils sont peu utilisés de nos jours, en raison de leurs effets secondaires importants, et ont été remplacés par d'autres médicaments. Pour le mal des transports et les nausées de vertige, les anti-histaminiques leur sont préférés.
Les anti-sérotoninergiques agissent surtout sur l'area postrema, mais aussi sur les voies provenant du tube digestif et sur le centre du vomissement (dans une moindre mesure). Parmi ces médicaments, on peut citer les anti-sérotoninergiques 5HT-3, comme l'odansetron ou le principe actif du gingembre (utilisé en médecine complémentaire contre les états nauséeux). Leur efficacité est importante, mais n'est pas sans effets secondaires assez lourds. Par sécurité, les médecins ne les prescrivent que pour les vomissements causés par des chimiothérapies et quelques autres indications assez précises.
Les anti-émétiques les plus courants en pharmacie sont de type anti-dopaminergiques, ce qui en fait des représentants de la classe des neuroleptiques et anti-psychotiques, ce qui leur vaut le nom de neuroleptiques cachés. À l'exception de la dompéridone, tous traversent la barrière hémato-encéphalique et agissent donc sur le cerveau. Mais à l'exception des anti-psychotiques, rarement utilisés comme anti-émétiques, la plupart traversent assez peu la barrière hémato-encéphalique. Leur action centrale est le plus souvent limitée, ces médicaments agissant surtout sur l'area postrema. Une conséquence est que ces médicaments ne peuvent rien contre les nausées liées aux vertiges, à une toux importante, à certaines infections ou autre. Leur indication principale est celle des nausées causées par des médicaments, et des gastroparésies. Ils sont globalement moins efficaces que les autres médicaments, mais ont beaucoup moins d'effets secondaires neurologiques ou psychiatriques, ce qui est un avantage particulièrement important pour l'auto-médication. Tous les médicaments vendus en pharmacie ou donnés par les médecins pour une gastro-entérite sont de ce type, qu'il s'agisse du domperidone, de la metopimazine (vogalene et vogalib) ou de quelques médicaments similaires.
Le vomissement lié aux vertiges ou au mal de transport est à placer à part des autres. Les voies émétiques provenant de l'oreille interne sont essentiellement des voies histaminergiques. La preuve en est que les inhibiteurs de l'histamine ont une action sélective contre le mal des transports (anti-naupathiques). On suppose qu'ils inhiberaient les voies provenant de l'oreille interne, qui aboutissent au centre du vomissement. Pour l'instant, le dimenhydrinate (Nausicalm) est le plus utilisé dans cette optique, en automédication. Il faut noter que certains antihistaminiques ont aussi un effet anticholinergique, et donc anti-émétique, qui potentialise l'effet anti-naupathique.
